Автор: Светлана Растаева
В предыдущей статье про оспу мы уже касались самоотверженности первых экспериментаторов, решительность которых дала толчок к борьбе с одним из самых страшных заболеваний в истории человечества. Но, казалось бы, где Екатерина Великая и Эдвард Дженнер, а где мы? Ведь уже в конце XIX- начале XX веков произошли самые значимые открытия в области микробиологии и вирусологии. Однако возбудитель одного заболевания, достаточно распространенного и в наше время, был окончательно установлен лишь в 1970х годах прошлого столетия. Это история об одном враче с бесконечной самоотдачей и двоюродной сестре бактерии, в свое время выкосившей половину Европы.
Эпидемия необычной болезни
В марте 1959 г. в Приморском крае России была зарегистрирована крупная вспышка загадочного заболевания, охватившая свыше 300 человек. Это были люди разных профессий, пола и возраста.
В начале заболевания у всех пациентов наблюдалась схожая клиническая картина. Болезнь начиналась с высокой лихорадки и сильной интоксикации. Больные жаловались на слабость и мучительные головные боли. Возникала ангина, язык становился блестящим и приобретал ярко-розовый цвет. Примерно через три от начала болезни дня у большинства зараженных возникала мелкоточечная ярко-красная сыпь, сгущающаяся в естественных кожных складках, которая переходила на лицо, руки и стопы. Она-то и сбила с толку местных врачей, поставивших диагноз «скарлатина».
Однако затем у некоторых больных появился новый симптом, не вписывающийся в изначальный диагноз. Людей мучила едва терпимая боль в мышцах и суставах. Она вспыхивала и исчезала так же внезапно, как и появлялась. Другие пациенты жаловались на сильные боли в животе, у некоторых дело доходило до аппендицита. Сообщалось о смертельных исходах и серьезных осложнениях на сердце, почках и суставах.
фотографии убраны под спойлер по понятным причинам
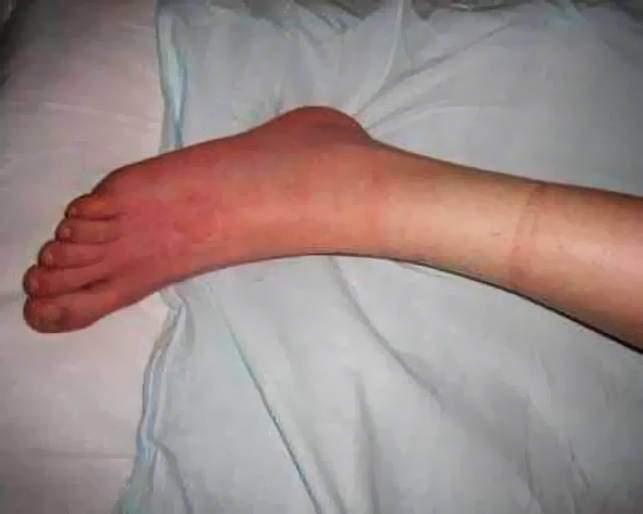
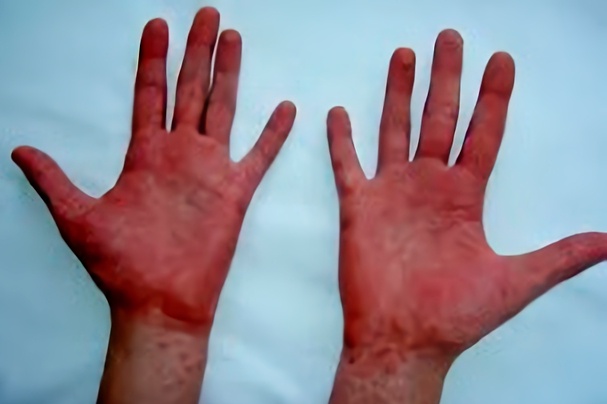
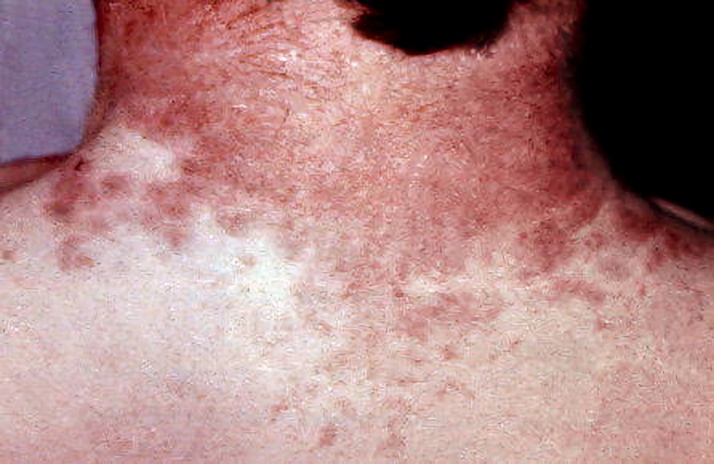
Примерно через месяц вспышка угасла. Как показало расследование, все заболевшие употребляли творог, обсемененный неизвестным ранее возбудителем. Местные врачи сразу поняли, что столкнулись с чем-то новым. Учитывая большое сходство симптоматики с проявлениями скарлатины, специалисты назвали ее дальневосточной скарлатиноподобной лихорадкой (ДСЛ).
Доказательство этиологии
В 1965 году военный врач Тихоокеанского флота Знаменский Владимир Алексеевич (1929-1997) поставил перед собой задачу выявить возбудителя ДСЛ для разработки противоэпидемических мероприятий. Ведь как остановить болезнь, если неизвестно, что ее вызывает? Он начал сопоставлять данные и источники.
Но давайте сначала вернемся почти на 70 лет назад. В 1883 году французский анатом и гистолог Луи Шаль Малассе вместе с коллегой-бактериологом Виньялем описали до этого неизвестную бактерию. И долгое время считалось, что заболевание, названное «псевдотуберкулезом», поражает в основном животных, так как возбудитель был обнаружен у многих видов млекопитающих, птиц, земноводных и даже рыб. Поэтому у человека это заболевание считалось, скорее, казуистикой. Почему болезнь получила именно такое название? Обязательно расскажу, но всему свое время.
Отечественные ученые тоже занимались изучением этой болезни. За год до эпидемии на Дальнем Востоке В. М. Туманский описывал псевдотуберкулез как редкое тяжело протекающее заболевание без ясно выраженной клинической картины и с частым летальным исходом. А за год до того, как Знаменский приступил к работе, московская ученая-эпидемиолог Галина Васильевна Ющенко выделила возбудителя псевдотуберкулеза из биоматериалов больных с клиническими проявлениями острого аппендицита. Она делала это не просто так. Параллельно со Знаменским, Ющенко вела свою работу по изучению мезентериального аденита — воспаления лимфатических узлов кишечника. Ученая связывала его с бактерией псевдотуберкулеза.

Знаменский, на основании своих исследований, предположил, что именно этот микроорганизм может являться причиной загадочного заболевания. Он решил повторить эксперимент Ющенко и выделил бактерию псевдотуберкулеза из операционного материала, оставшегося после удаления аппендикса.
Но для доказательства связи возбудителя с ДСЛ этого было недостаточно. И тогда ученый пошел на крайние меры.
В январе 1966 года Владимир Алексеевич привез в Ленинградскую военно-медицинскую академию результаты своих исследований и чистую культуру бактерий, полученную от больных с ДСЛ.
В ночь со 2 на 3 января ученый размешал в стакане с теплой водой содержимое ампулы и принял внутрь 300 миллионов микробных тел бактерии псевдотуберкулеза. Признаков заболевания за следующие 24 часа не появилось. Он повторил эксперимент, взяв уже дозу в 500 миллионов тел. Результата снова не было. На третьи сутки он взял образец бактерии от больного с более тяжелой формой заболевания. Их было меньше, чем в предыдущие разы — всего 100 миллионов тел, но токсичность бактерии была намного выше. И наконец первые признаки заболевания дали о себе знать. Знаменский описывал высокую лихорадку с ознобом, ломоту во всем теле, боли в правом подреберье и остальные клинические симптомы дальневосточной скарлатиноподобной лихорадки — синдром «носков», «капюшона» и «перчаток», специфичную сыпь, «малиновый» язык, боли в мышцах и суставах. Врач не позволял начать лечение, пока не развернутся все клинические симптомы. И только когда его состояние стало стремительно ухудшаться, Владимир позволил ввести себе антибиотики.
Связь ДСЛ с бактерией псевдотуберкулеза была доказана. В 1968 Знаменский защитил диссертацию и получил звание кандидата наук.

Это, кстати, не единственное его достижение. Он и дальше продолжил заниматься инфекционными болезнями и эпидемиологией, получил степень профессора и государственную премию СССР. А еще изобрел энтеросгель. Фу.
Что общего с чумой?
Бактерия псевдотуберкулеза не осталась без семьи. В 1972 году она была причислена к роду Yersinia. Да-да-да, она оказалась двоюродной сестрой чумной палочки и родной сестрой Yersinia enterocolitica, тоже вызывающей поражение кишечника. Именно эти три представителя данного рода являются значимыми для человека, так как способны вызывать болезни, в том числе, особо опасную инфекцию.
Почему так важна таксономия в медицине? Она помогает найти закономерности распространения и течения заболеваний. Так все йерсинии питают нежную слабость к грызунам и лимфоидной ткани.
Давайте сравним и все увидим сами. И начнем с чумы.
Резервуаром для чумной палки служат мелкие грызуны — сурки, тарбаганы, полевки, песчанки, зайцы, черные крысы. Куда реже — домовые мыши, собаки, кошки, верблюды и больной человек. Поэтому чума — антропозооноз, ее возбудитель может размножаться и в животных, и в человеках.
Основными переносчиками чумы являются блохи. То есть да, крысы все-таки разносили чуму. Но не в эпидемиологическом смысле, а именно в территориальном. Блохи, питавшиеся кровью больного зверька, кусали человека, срыгивая содержимое в ранку, и заражали его. Такой путь заражения называется инокуляционным (от лат. «привика»), а механизм — трансмиссивным. Но заразиться можно даже если съесть обсемененную бактериями пищу или вдохнуть чумные палочки с пылью. И в зависимости от того, как бактерия попала в организм, болезнь поразит либо регионарные лимфоузлы, либо лимфоузлы кишечника, либо легкие (что хуже всего). Вспышки происходят в теплое время года, с мая по сентябрь.
А что с псевдотуберкулезом? Тут немного сложнее. Первичный резервуар для этих иерсиний — почва. Но источником инфекции для человека становится вторичный резервуар. Им выступают, как гласит Национальное руководство по инфекционным болезням, «124 вида и 18 отрядов млекопитающих, 4 вида пресмыкающихся, 1 вид земноводных, 7 видов рыб, эктопаразиты грызунов и птиц (блохи, иксодовые и гамазовые клещи), комары и слепни». Впечатляет, не так ли?
Наибольшая опасность исходит от синантропных, то есть, живущих с людьми, грызунов. Человек заражается при употреблении зелени и овощей, загрязненных их фекалиями. Такой механизм называется фекально-оральным и реализуется через пищевой и водный пути. Но, в отличие от чумы, человек очень редко может стать источником инфекции. Поэтому псевдотуберкулез, в отличие от чумы, считается зоофильным сапронозом — возбудитель размножается в почве и в организмах зверюшек, поражая лимфоузлы и лимфоидную ткань кишечника.
Сезонность вспышек весенне-летняя, летняя и осенне-зимняя. Это связано с хранением овощей и фруктов на овощебазах и складах: к концу сезона вероятность загрязнения фекалиями грызунов увеличивается, а сами иерсинии активно размножаются именно при пониженной температуре. Собственно, именно с грызунами псевдотуберкулез постепенно мигрировал на территорию Центральной России.

Да при чем тут туберкулез-то?
Думаю, предыдущие части статьи уже достаточно заинтриговали читателя. Итак, почему псевдотуберкулез называется именно так? Что общего между двумя заболеваниями?
Может быть дело в возбудителе? Абсолютно исключено — возбудителем туберкулеза является Mycobacteria tuberculosis из рода микобактерий. Она имеет абсолютно другие факторы вирулентности и патогенности, требует других условий существования и вообще выглядит по-другому.
Клинические проявления заболевания? Это уже немного ближе, но не настолько, чтобы называть болезни похожими. Возможно, я сейчас удивлю читателя, но туберкулез способен развиться в любой ткани, кроме волос и ногтей, а не только в легких. То есть он вполне может поражать кишечник. Но, в отличие от псевдотуберкулеза, эта форма не имеет специфичных симптомов. На начальных этапах, кроме интоксикации, болезнь может вообще никак себя не проявлять. Боли в животе нехарактерны. На поздних стадиях формируются язвы, поражающие все слои кишечной стенки. Возможно развитие непроходимости.
Вообще туберкулез настолько обширен и разнообразен в своих клинических проявлениях, что российские медики изучают его на отдельном цикле — дольше, чем любую другую инфекционную болезнь. И говорить о нем можно бесконечно, но как-нибудь в другой раз.
Так в чем же сходство? Не даром же болезнь носит такое название!
Все дело в патоморфологической картине — формировании при обоих заболеваниях гранулематозного воспаления. Когда в организм попадает чужеродный агент, иммунная система пытается его уничтожить и запомнить, чтобы в следующий раз предотвратить атаку. Но получается это не всегда по целому ряду причин. Иммунные клетки, макрофаги, не способные переварить нарушителя, толпятся вокруг него, трансформируются и вся эта тусовка превращается в гранулему — узелок диаметром 1-2 мм. Цель этого действа — хотя бы ограничить от опасности окружающие ткани, раз уничтожить не удалось. Гранулема может рассосаться, превратиться в рубец, некротизироваться и нагноиться. Все зависит от того, что именно пытались всей гурьбой переварить макрофаги.
В XVII веке Франциск Сильвий впервые связал гранулёмы, обнаруженные в различных тканях при вскрытии трупа, с признаками чахотки. Но только в XIX веке, независимо друг от друга Николай Иванович Пирогов и Теодор Лангханс описали специфические гигантские клетки, формирующиеся в зоне воспаления при туберкулезе.
А через 12 лет после открытия героини нашей статьи немецкий бактериолог Карл Йозеф Эберт описал специфические гранулемы у погибших лабораторных животных. Именно из-за этого он дал болезни название «псевдотуберкулез».
Псевдотуберкулез в наши дни
А что происходит сейчас? О, все не так плохо. Пока что, по крайней мере. Малочисленные вспышки регистрируют каждый год в коллективах с общим источником питания.

Обратите внимание, число заболевших на графике представлено в абсолютных числах. Это не заболеваемость псевдотуберкулезом. У этого понятия другое определение и другой способ расчета. Так что, эцсамое, автор никого в заблуждение вводить не собирается. 337 значит 337.
Щемят бактерию по всем фронтам современные способы дератизации и деятельность надзорных органов. Но, как это видно на графике, абсолютной защиты это не дает и локальные вспышки случаются. На Роспотребнадзор надейся, а сам не плошай, как говорится.
Но помимо вытравливания грызунов, история помнит еще одни способ борьбы с этой болезнью. По воспоминаниям преподавателя СЗГМУ им. И.И. Мечникова В.А. Неверова, первый и единственный мэр Санкт-Петербурга А.А. Собчак просто прекратил закупки овощей у местных совхозов. Это, естественно, привело к их разорению, однако регулярные массовые вспышки псевдотуберкулеза в городе прекратились. Вывод: не хочешь потерять клиентов — трави крыс на своей овощебазе не реже раза в месяц. А в период размножения еще чаще, благо, сейчас множество методов. Крысы ведь, помимо псевдотубика и чумы, кучу всего неприятного разносят — вирус геморрагической лихорадки с почечным синдромом, например.
А ты, дорогой читатель, не забывай хорошенько мыть овощи и зелень перед употреблением. Желательно вообще оставить их отмокнуть на несколько минут и потереть щеточкой. Кишочки за это большое спасибо скажут!
Автор: Светлана Растаева

RomanVZ
О, я болел им, в возвратной форме. Очень неприятная и тяжелая болезнь, которую долго не могли верно диагностировать и подобрать эффективное лечение. Заразился в Поволжье, видимо тоже от мышей, контактировавших с едой.