В этой статье расскажем о проекте, реализованном во время первой и второй волн пандемии COVID-19. Сегодня его идеолог и основной разработчик — Евгений Бакин — учится в магистратуре в ИТМО на программе Public Health Sciences (мы писали о ней в блоге). Проект реализовывался вне стен университета, но, во‑первых, он интересен сам по себе — математические методы, примененные к стандартным анализам крови, на пике заболеваемости COVID-19 немного упорядочили хаос для врачей и помогли спасти жизни людей. А во‑вторых, проект и подтолкнул специалиста в магистратуру. Пандемия имела огромные социально‑экономические последствия и повлияла на систему здравоохранения — Евгений заинтересовался более высокоуровневым взглядом на проблему.
С чего начиналась разработка
В начале 2020 года Евгений Бакин — по образованию информатик, кандидат технических наук — работал в НИИ Гематологии при Первом Санкт‑Петербургском государственном медицинском университете им. И.П.Павлова (Первом медицинском университете). Основной задачей Евгения на тот момент был анализ онкогематологических заболеваний у детей и взрослых, в том числе — разработка прогностических моделей в узкой предметной области.
С начала пандемии, когда количество госпитализаций в Санкт‑Петербурге стремительно выросло — Первый медицинский был переоборудован в ковидный госпиталь. Врачи работали на износ. Евгений сначала помогал госпиталю регистратором (имея опыт в биостатистике, он не был дипломированным медиком, то есть не мог работать медбратом или врачом). Но наблюдая каждый день поток пациентов и познакомившись с начальником медицинской службы Первого медицинского, Александром Николаевичем Куликовым, Евгений нашел другой вариант использования своих ресурсов.
На тот момент в госпитале начал скапливаться большой объем данных. На их основе Евгений разработал индекс, позволяющий характеризовать состояние пациента по ряду лабораторных показателей. Индекс стал основой системы поддержки принятия решений для медицинских работников. В этом проекте Евгений отвечал за математическую часть, Александр Куликов контролировал разработку с клинической точки зрения, а Оксана Станевич, врач‑инфекционист Первого медицинского, помогала принести эти идеи в мир врачей.
В чем была проблема
Поток пациентов, поступающих в ПСПбГМУ им. акад. И.П.Павлова, был огромен. Они проходили базовую сортировку при поступлении в госпиталь, после чего распределялись по отделениям.
Для тех, кто по счастью близко не сталкивался с системой здравоохранения, рассказываем, как это происходит. Пациент поступает по скорой, на входе у него измеряют основные показатели: клинические, биохимические, антропометрические. После этого врач приемного покоя принимает решение о госпитализации. С этой минуты за лечение пациента отвечают врачи отделения.
Работа врачей, сама по себе нелегкая в период пандемии, дополнительно осложнялась необходимостью постоянно носить защитные средства. Так, им приходилось выходить на смену в синтетических костюмах поверх халатов, в защитных масках, двух перчатках. Естественно, они часто сменяли друг друга.
При огромном потоке пациентов передать с одной смены на другую детальную информацию о каждом пациенте на словах было попросту невозможно. При этом прочитать подробно всю историю болезни каждого госпитализированного у врача не было времени.
Конечно, с аналогичными проблемами сталкивались госпитали по всему миру — кто‑то раньше, кто‑то позже. Но учиться на чужом опыте не получалось. По всему миру искали собственные критерии для быстрой оценки состояния пациентов (улучшения и ухудшения). Но опубликованные разными группами модели и полученные в итоге результаты не стыковались друг с другом, а зачастую противоречили другим аналогичным публикациям. Связано было это еще и с тем, что в разных госпиталях пациентов ведут по‑разному, приняты свои практики и постановки задач.
Количество публикаций росло в геометрической прогрессии и проанализировать абсолютно все, выискивая среди них подходящие методы, не представлялось возможным.
Евгений Бакин провел анализ наиболее цитируемых работ. Но результатом стало понимание, что специфика конкретного госпиталя играет в работоспособности очередного предлагаемого индекса ключевую роль. Это значит, что опыт индийских и китайских коллег, которые раньше всего столкнулись с пандемией, был попросту неприменим в Первом медицинском университете. Оставалось только решать задачу с нуля — создавать собственную шкалу.
ПСПбГМУ в этом смысле оказался очень удачным местом для запуска проекта. Как отмечает Евгений, среди клиник, с которыми он сотрудничал, этот университет имел на начало 2020 года наилучший уровень развития цифрового дата‑менеджмента. Еще до пандемии в медицинском учреждении была внедрена информационная система, в которую уже тогда заносились результаты всех исследований пациентов — анализы, МРТ, КТ. И оперативный доступ к нужным данным стал ключевым фактором для быстрого запуска системы помощи принятия решений.
Как разрабатывался индекс
Чтобы понять, какие клинические и биохимические признаки ассоциируются с исходом госпитализации, на старте использовались данные первой волны COVID-19.
Как именно разрабатывался индекс, в деталях описано здесь. Если не вдаваться в медицинские подробности, ноу‑хау этой работы заключалось в том, что за нулевую точку Евгений взял момент выписки пациента из стационара (с улучшением или летальным исходом) — то есть дату закрытия его эпизода.
Обычно в качестве точки отсчета берут дату госпитализации и смотрят динамику пациента относительно нее. Но в случае с COVID-19 пациенты поступали в стационар очень разнородные. Одни боялись врачей и обращались в скорую, только находясь буквально при смерти. Другие же приходили, получив на руки положительный анализ на COVID-19, при отсутствии других клинических проявлений. Иными словами, универсальных правил наблюдения за пациентами на момент поступления в стационар придумать было нельзя. Точно так же для построения прогноза не подходила дата первичного выявления вируса в организме, перевода пациента в реанимацию или на ИВЛ.
Обойти эту проблему удалось, взяв дату исхода в качестве начала отсчета. Двигаясь назад во времени, Евгений использовал регрессионный анализ, изучая, как ведут себя биохимические показатели при приближении к «точке ноль». Целью было найти те, которые меняются сильнее всего.
Хрестоматийный пример такого показателя — уровень лимфоцитов, которые отвечают за определенные звенья иммунной системы человека. У умирающих пациентов лимфоциты падают, у выздоровевших — увеличиваются и постепенно восстанавливаются до базового уровня. Причем, разница между первыми и вторыми очень существенна (это очень сильный прогностический фактор).
Но одного лишь уровня лимфоцитов было недостаточно для однозначной диагностики, поэтому группа перебрала все доступные показатели, которые хранились в базе Первого медицинского университета, в поисках маркеров, для которых численная разница, в зависимости от исхода, максимальна. Немаловажным моментом были стоимость анализа и достаточность исходных данных. Дорогие исследования, которые проводятся редко или не для всех пациентов в клинике, не подходили для реализации индекса.
Маркеры должны были быть не только точными, но и своевременными. Поэтому второй фактор, по которому их отбирали, — за какое время до исхода значение маркера начинало существенно меняться. Условно говоря, если показатель подскакивает за несколько часов до смерти, велика вероятность просто не успеть отреагировать.
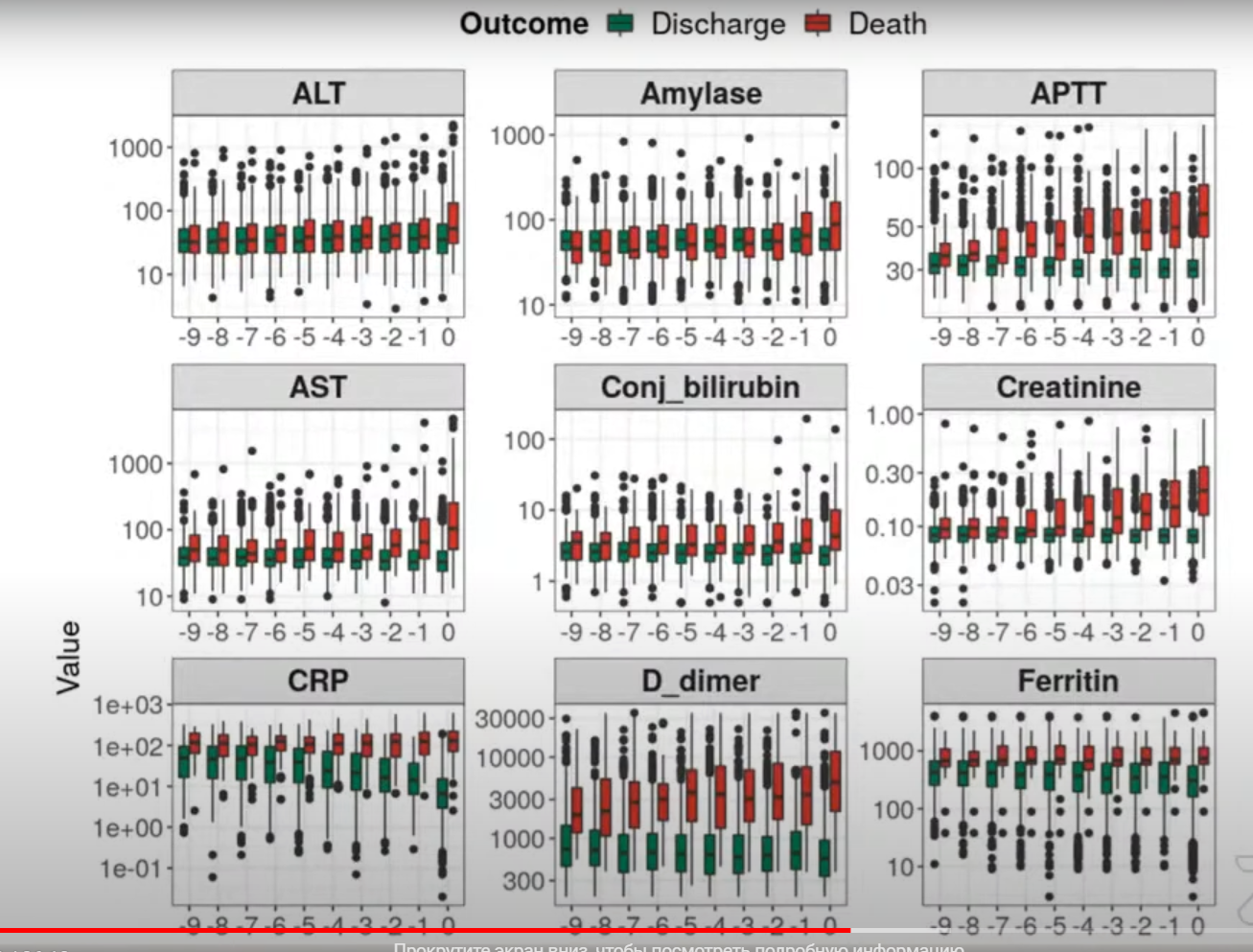
По итогам анализа каждый доступный биомаркер характеризовался двумя числами ‑точностью и оперативностью (т. е. дальностью прогнозирования — за сколько времени до исхода этот показатель выходит на критические значения). Так показатели удалось распределить на карте и выбрать небольшую подгруппу наиболее весомых по совокупности параметров, для которых дальность предсказания не менее недели и точность выше некоторого порога. Они и послужили основой индекса.

Для каждого из показателей были определены баллы (в зависимости от их информативности). Итоговый индекс — это сумма баллов по каждому из показателей.
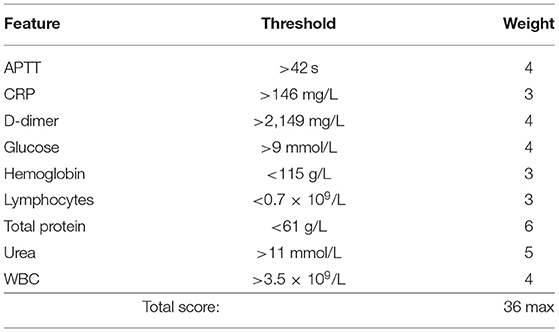
В результате получилось число, принимающее значения от 0 до 36 и однозначно отражающее тяжесть пациента. 0 — с пациентом все в порядке, 36 — отказывают уже все органы, очень вероятен неблагоприятный исход.
Можно обратить внимание, что в индексе никак не задействовано насыщение крови кислородом. Хотя для COVID-19, этот показатель значим, при кислородной поддержке пациента показатель получается искусственно завышенным, поэтому использовать его для объективной оценки было нельзя.
Группа провела оценку точности и специфичности предложенной шкалы. При пороге принятия решения от 10 до 20 баллов и чувствительность, и специфичность оказались на уровне 90%. От порога принятия решения зависит дальность прогнозирования. При пороге от 10 до 20 дальность прогнозирования исхода — не менее недели.
Как работала система
Во время пандемии системе здравоохранения пришлось столкнуться со сложной задачей. Есть поток пациентов, но как их лечить — непонятно. Технологии позволяют получать достаточно широкий диапазон анализов, и делать это достаточно часто. Но на что смотреть с первого взгляда не ясно. Индекс стал вспомогательным инструментом, который помог немного упорядочить этот хаос — упростить подготовку врачей к обходу, выстраивать очередность осмотра пациентов по степени тяжести и принимать более взвешенные решения о выписке.
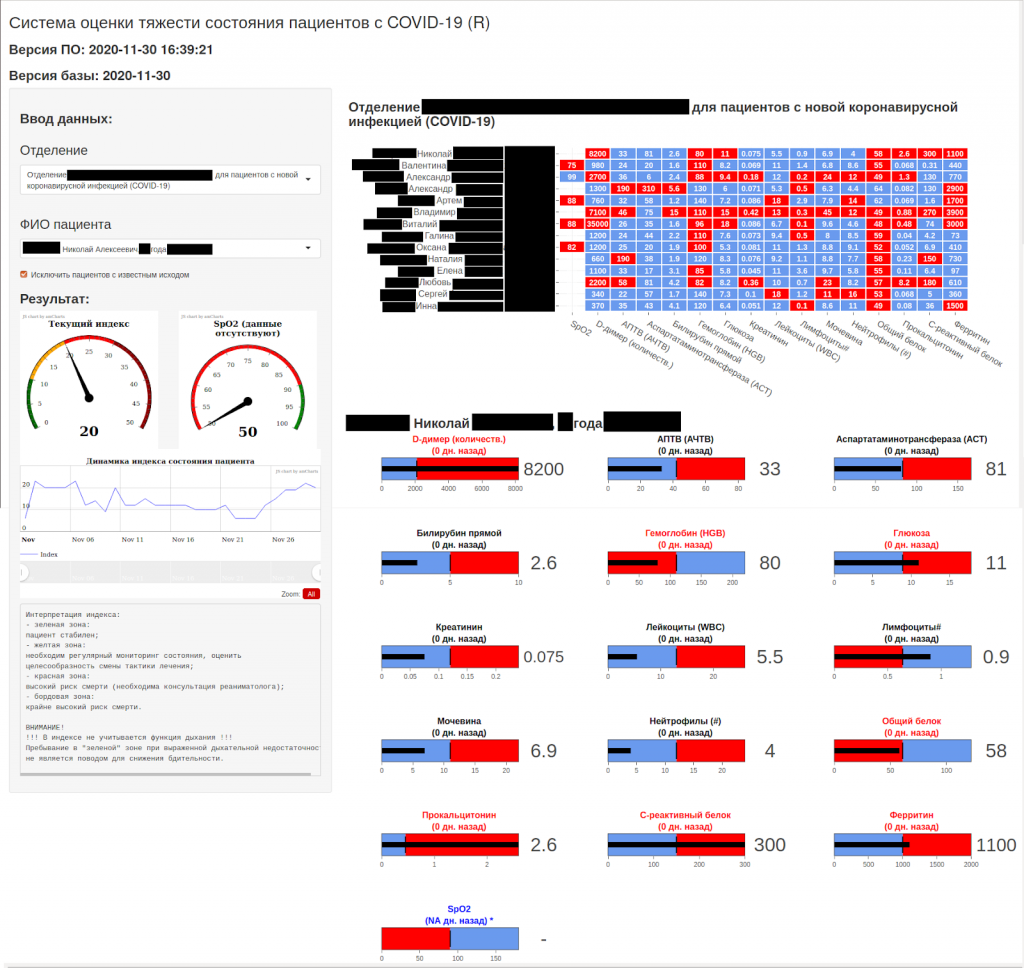
Помимо самого индекса, Евгений с командой создал визуальную систему для непрерывного мониторинга состояния пациентов. Первая версия системы была запущена за две недели. Такие сроки были возможны благодаря уже упомянутому простому доступу к данным и выбранному языку программирования R — любимой среде биостатистиков — который позволяет не только анализировать данные, но и быстро создавать простые интерфейсы для их визуализации. По сути, первая неделя ушла на индекс, а вторая — на разработку интерфейса. Про детали разработки, в частности использованные в системе пакеты, можно прочитать здесь.
Работа системы с пациентом начиналась с момента госпитализации. Входными параметрами для нее был определенный набор анализов крови, которые в Первом медицинском университете брали уже в приемном покое. Далее индекс для каждого пациента рассчитывался ежедневно (по мере обновления данных анализов). Так врач сразу понимал: это ухудшающийся или улучшающийся пациент. Динамику индекса можно было видеть в интерфейсе системы.
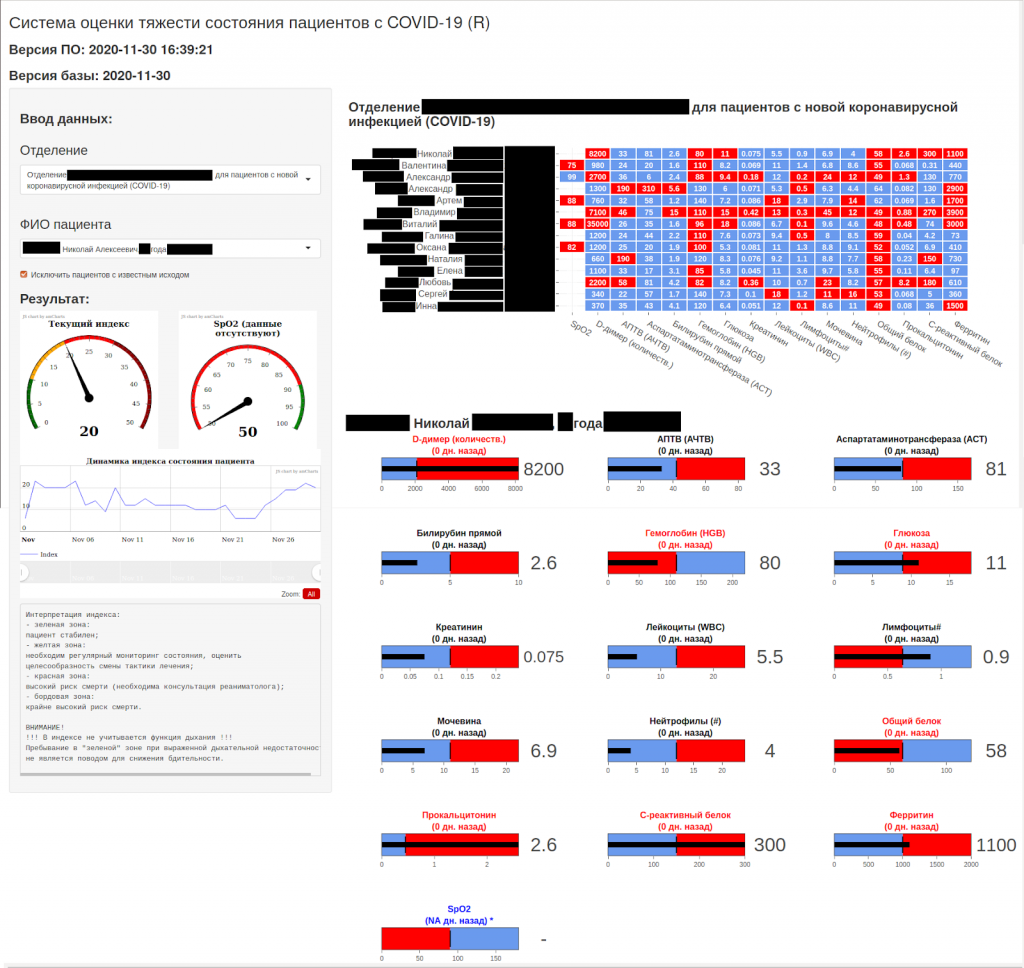
Меняя ход лечения (назначая препараты или, наоборот, отменяя их), врач сразу же видел, что происходит с индексом. Это давало ключ к дальнейшей корректировке лечения и очень облегчало жизнь медикам в условиях огромного потока пациентов и постоянной смены бригад.
В последующих версиях к системе добавили алармы, которые предупреждали врачей, если индекс проходил некоторые пороговые значения. Так было проще не упустить критическое состояние.
Система помогала не только следить за конкретным пациентом, но и оптимизировать в целом рабочее время врача. Приняв смену, он мог отсортировать пациентов своего отделения по значению индекса, сначала уделив время самым тяжелым.
Что изменилось во вторую волну
История с переоборудованием Первого медицинского университета под госпиталь повторилась во время второй волны COVID-19. К этому моменту вирус мутировал, сменился сезон — в результате выросли показатели смертности. Статистически это было очень заметно, хотя на тот момент никто не понимал, в чем конкретно причина. Не все практики лечения, работавшие в первую волну, были эффективны во вторую. Поэтому у группы возникло подозрение, что и точность индекса могла снизиться.
Чтобы убедиться в работоспособности оценки, провели кросс‑валидацию прогноза. Применили шкалу, созданную по данным первой волны, к пациентам второй волны, проверили точность предсказаний. После этого сделали обратный виртуальный эксперимент: взяли данные второй волны, по ним создали аналогичный индекс и применили ее к ретроспективным данным первой волны. Выяснилось, что подстраивать индекс не нужно — он достаточно устойчиво работает для данных разных волн.
В последний раз индекс проверяли и незначительно корректировали на данных третьей волны COVID-19.
Вместо итогов
Система отработала в Первом медицинском университете на трех первых волнах COVID-19, в прямом смысле помогая спасать жизни людей. Было несколько историй, когда пациентов хотели выписывать, но из‑за индекса не стали этого делать, тем самым спасая человеку жизнь. Все случаи были похожи друг на друга: на момент обхода человек в целом чувствовал себя неплохо — температуры не было, дыхание было не затруднено. А буквально через несколько часов проявлялись серьезные осложнения, с которыми удавалось справиться только в условиях стационара. На тот момент выписка из госпиталя была тоже перегружена, поэтому не всегда удавалось очень внимательно проверить все показатели. Индекс помогал не проглядеть критические ситуации.
Важное ограничение разработанного индекса в том, что система была построена и протестирована только для госпитализированных пациентов в конкретной больнице. Поэтому для амбулаторных пациентов она использовалась в исключительных случаях, когда у человека была возможность пригласить врача на дом, чтобы тот взял все необходимые анализы на выезде.
Разработчики планировали проверить индекс на более широком круге пациентов: в других ковидных госпиталях. К сожалению, при попытке валидировать шкалу на данных другого госпиталя Санкт‑Петербурга группа столкнулась с проблемами доступа к данным: не во всех клиниках есть медицинские информационные системы, куда вносится информация по пациентам. Поэтому пришлось ограничиться организацией гостевого доступа к идее для врачей из других клиник. На сайте университета был запущен онлайн‑калькулятор, в котором врач мог занести данные пациента и получить для него индекс (калькулятор работает до сих пор).
Сложности с тиражированием системы стали одним из поводов, почему Евгений Бакин пошел в магистратуру Public Health Sciences. Как мы писали в блоге, магистерская программа появилась в 2021 году, в том числе благодаря большому интересу общественности к глобальным процессам, связанным со здравоохранением.
Обучение в магистратуре помогло Евгению переосмыслить опыт разработки индекса — выпустить статьи, ссылки на которые приведены выше, добавив в них новые аспекты. А кроме того взглянуть на происходящее не в рамках одного отделения, а на уровне системы здравоохранения в целом. Решение некоторых проблем нуждается в системном подходе, а обучение как раз отвечает на вопрос о том, как все это работает на крупных масштабах:
какие задачи возникают на уровне страны и города,
как они могут быть решены на практике.
Плюс это контакты со специалистами различного профиля. Возможно, на этапе разработки индекса такие контакты помогли бы валидировать его на данных разных клиник, где уже есть инструменты для дата‑менеджмента.
Если вас заинтересовала биостатистика, присоединяйтесь к чату в телеграме, там можно с Евгением напрямую обсудить проект, использование языка R и другие вопросы из области общественного здоровья.

eugenk
Впервые в истории медицины вы можете заразить болезнью которой не болеете, тех кто от неё привит ! Кстати заметили как быстро кончились все эти разговоры про ужасный ковид, после начала всем известных событий ?
ru1z
Почему это - "впервые", а грипп с прививками, как минимум?
Ну а то что говорить перестали, так новости перестали, журналисты переключились.
eugenk
Немножечко для размышления. В ноябре 2021-го такой далеко не мелкий город как Казань, поставили на уши. Без кукарекода в трамвай зайти нимаги. Просто поглядите видосы на ютубчике за это время, если подзабыли. В марте 2022-го о ковиде уже никто и не вспоминал. Полгода не прошло ! Это я исключительно к тому, что на месте всех причастных (будь то чиновники, врачи или биоинформатики), я бы не сильно афишировал своё участие в этой авантюре. Себе дороже может выйти.
ru1z
Куаркоды это же не к самому ковиду, общая тенденция решений с массовой "информатизацией", сейчас такая же логика с электронными повестками с обещаемым понижением в правах, если не следить за каким-то будущим ресурсом или госуслугами. Здесь у меня больше вопросов, почему именно Казань (не мелкий город) в авральном режиме заставили это сделать, хотя, наверное, ожидали проблем с реализацией.
Ну а ИТМО и Первый медицинский, что видели то и рассказывают, какой смысл им врать? Куаркоды они же не вводили.
eugenk
Врать им конечно нет никакого смысла. Но я бы на их месте не стал лишний раз напоминать публике о своём участии в весьма подозрительно (и это как минимум !) пахнущей истории.
ru1z
Государственное регулирование и разработки по оценке или мониторингу состояния пациентов напрямую не связаны, имхо это разные истории. Простые врачи и биоинформатики занимались лечением людей, а реализацией протипопандемийных мероприятий занимались другие ведомства.
Если отвлечься от ИТМО, то к примеру, некоторое время назад была новость, что космонавты выращивают белки коронавируса, то есть они тоже как-то связаны с проблемой ковида и напоминали про него — но где космонавты и где Казань? Имхо, им поручили работу точно так же, как и остальным.